Перелом плюсневой кости
Переломы плюсневых костей – одна из наиболее частых травм стопы. Наиболее часто происходят переломы 5-й плюсневой кости. Переломы плюсневых костей встречаются чаще в социально и экономически активном возрасте, 2-5 декада жизни.
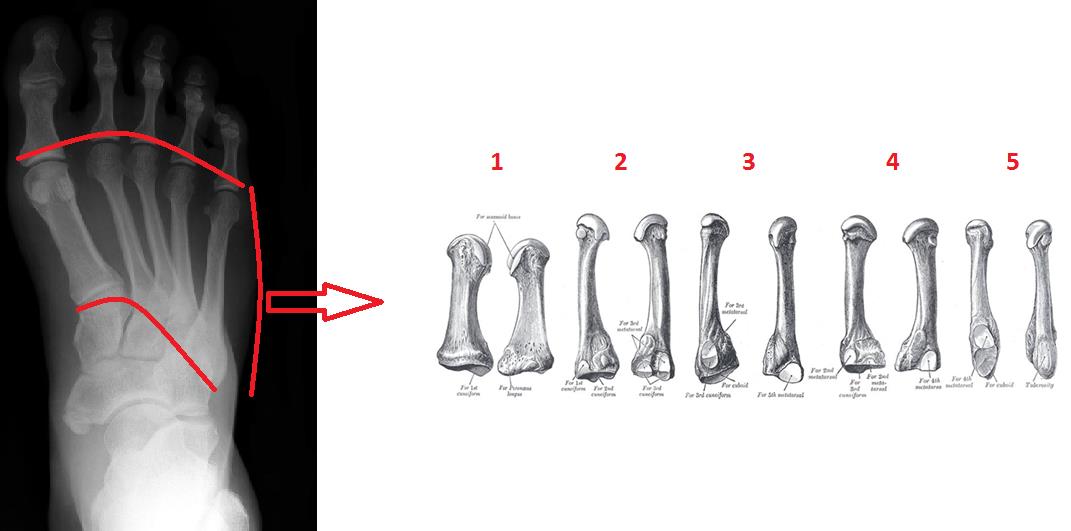
Типичными механизмами травмы являются прямой – падение тяжёлого предмета, раздавливание, или опосредованное воздействие силы – ротация ноги при фиксированном переднем отделе стопы. Другими возможными механизмами становятся избыточное подошвенное сгибание – эквиваленты повреждения Лисфранка, с множественными переломами оснований плюсневых костей, а также стресс-переломы (маршевые переломы), из-за постоянной повторяющейся микротравмы.
Классификация переломов плюсневых костей.
Классификация учитывает локализацию, тип перелома, степень смещения, угол, вовлечение суставных поверхностей, - все стандартные критерии классификации переломов трубчатых костей. Помимо этого можно выделить острые переломы, связанные с однократным воздействием избыточной травмирующей силы, и стрессовые переломы, связанные с функциональной перегрузкой и постоянно повторяющимися микротравмами.
Симптомы переломов плюсневых костей.
В зависимости от локализации и типа перелома первыми симптомами становятся боль и отсутствие возможности полноценно переносить вес на ногу. При осмотре следует обратить внимание не только на наличие отёка и кровоподтёка определённой локализации, но и на общие анатомические особенности строения стопы (нормальная, кавоварусная, плановальгусная). При оценке амплитуды движений также оценивается степень ротации пальцев стопы, их перекрещивание. В случае застарелых переломов возможны изменения свода стопы в виде коллапса сводов по сравнению с неповреждённой стороной.
Для диагностики обычно достаточно осмотра специалиста и рентгенограмм в прямой и боковой проекции. В случае стресс переломов может возникнуть необходимость в дополнительных методах обследования таких как КТ и МРТ.
Лечение переломов плюсневых костей.
При изолированных переломах 2-3-4 плюсневых костей без смещения показано консервативное лечение в брейсе или короткой гипсовой повязке с постепенным увеличением нагрузки по мере регресса болевого синдрома.
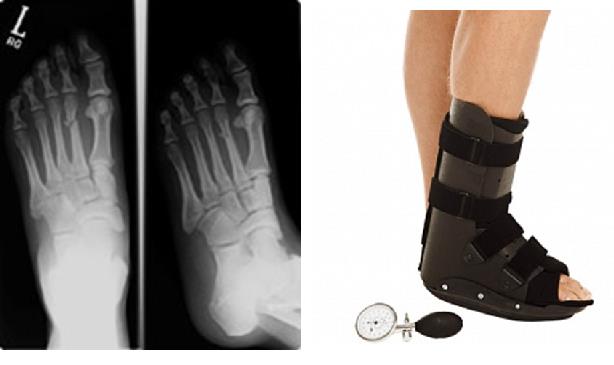
Это возможно благодаря множеству поперечных связок, выполняющих роль стабилизаторов отломков, благодаря шинированию с неповреждёнными плюсневыми костями. При повреждении более чем одной плюсневой кости, значимом смещении (более 4 мм), методом выбора становится оперативное лечение. Для оперативного лечения могут использоваться как вводимые интрамедуллярно спицы, винты или стержни (в случае ротационно относительно стабильных переломов), так и минипластины (как компрессирующие так и блокируемые) или же использование компрессирующих винтов (2-3) без пластины. В послеоперационном периоде требуется ходьба в ортезе без нагрузки до появления признаков консолидации.
Переломы 1-й плюсневой кости требуют оперативного лечения. Это связано с тем что во время ходьбы на первую плюсневую кость приходится 40-60% нагрузки, а также через неё передаётся сила подошвенного толчка, кроме того она самая короткая и связана с самой длинной из плюсневых костей, а в цикле ходьбы обладает наибольшей амплитудой движений. Данный вид переломов редко встречается в изолированном варианте.
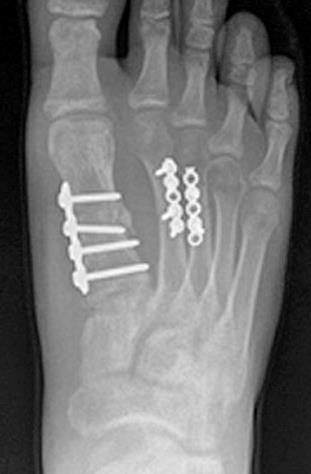
Для остеосинтеза чаще всего используются компрессирующие винты и пластины.
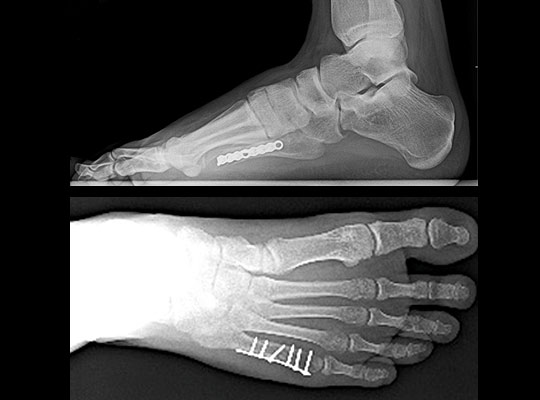
Переломы основания 5-й плюсневой кости освещены в отдельной статье. К переломам диафизарной части, шейки и головки 5-й плюсневой кости подход мало отличающийся от 2-3-4 плюсневых костей, при поперечных переломах – возможно использование интрамедуллярных спиц, винтов, стержней, компрессирующих пластин, при косых переломах – компрессирующих винтов и при многооскольчатых – блокируемых пластин. Возможны комбинации данных методов в зависимости от конкретных случаев.
Стресс-переломы основания 2-й и 3-й плюсневой кости – «маршевые» переломы. Часто диагноз не удаётся поставить своевременно, так как рентгенологически диагностика на ранних стадиях затруднительна. Переломы часто происходят на фоне резкого увеличения физической нагрузке, изменения характера нагрузки. Боль в стопе сначала тупая и ноющая, постепенно становится всё более острой и локализуется в области повреждения.
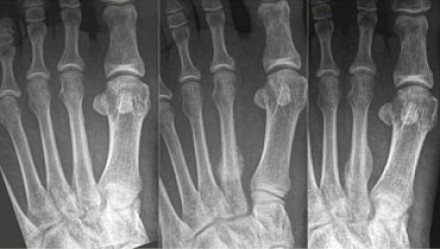
Лечение преимущественно консервативное. Помимо периода иммобилизации 6-8 недель, следует обратить внимание пациента на необходимость изменения режима тренировок, а зачастую и режима питания (часто такие переломы встречаются у очень худых пациентов с выраженными ограничениями в диете, а также остеопорозом). В случае если речь идёт о профессиональном спортсмене раннее хирургическое лечение с использованием компрессирующего интрамедуллярного винта с или без пересадки костной ткани показало лучшие результаты в плане скорости сращения и возвращения больного в большой спорт.

Автор статьи:
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.